Milliste muredega müofunktsionaalne teraapia aitab?
Müofunktsionaalne teraapia on tõhus meetod, et tõsta inimeste elukvaliteeti erinevate probleemide lahendsamise kaudu1Zaghi S, Valcu‐Pinkerton S, Jabara M jt. 2019. Lingual frenuloplasty with myofunctional therapy: Exploring safety and efficacy in 348 cases. Laryngoscope Investig Otolaryngol. 2019 Oct; 4(5): 489–496.. Järgnevalt on kirjeldatud peamisi probleeme, kus müofunktsionaalne teraapia aitab.
Suuhingamine
Kõige suurem grupp inimesi, keda müofunktsionaalne teraapia aidata saab, on suu- ja segahingajad2Schievano D, Rontani RMP, Berzin F. 1999. Influence of myofunctional therapy on the perioral muscles. Clinical and electromyographic evaluations. Journal of oral rehabilitation 26 (7): 564-569. 3Jefferson Y. 2009. Mouth breathing: Adverse effects on facial growth, health, academics, and behavior. Growth and Development January/February 18-25.. Suuhingajad on need, kes hingavad ainult suu kaudu. Segahingajad on need, kes päevasel ajal enamus ajast hingavad nina kaudu, kuid aeg-ajalt vajub suu lahti ning öisel ajal hingatakse üldjuhul läbi suu.
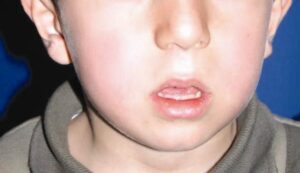
Suuhingamisega kaasneb:
- Halb rüht – suu kaudu hingamise korral kallutatakse pea kuklasse, õlad vajuvad ette4Conti PB, Sakano E, Ribeiro MA, Schivinski CI, Ribeiro JD. 2011. Assessment of the body posture of mouth-breathing children and adolescents. J Pediatr (Rio J) 87 (4): 357-363.
- Suukuivus – suu kaudu hingamine kuivatab suu limaskesta3Jefferson Y. 2009. Mouth breathing: Adverse effects on facial growth, health, academics, and behavior. Growth and Development January/February 18-25.
- Hambakaaries – kuna suu on kuiv, siis ei saa sülg hambaid kaitsta5Al-Awadi RN, Al-Casey M. 2013. Oral health status, salivary physical properties and salivary Mutans Streptococci among a group of mouth breathing patients in comparison to nose breathing. J Bagh College Dentistry 25: 152-159
- Hammast ümbritsevate ja toetavate kudede probleemid – kuivas suus tekivad soovimatud bakterikooslused5Al-Awadi RN, Al-Casey M. 2013. Oral health status, salivary physical properties and salivary Mutans Streptococci among a group of mouth breathing patients in comparison to nose breathing. J Bagh College Dentistry 25: 152-159
- Hambumusanomaalia – avatud suu mõjutab negatiivselt hambakaarte arengut6Benkert KK. 1997. The effectiveness of orofacial myofunctional therapy in improving dental occlusion. International Journal of Orofacial Myology 23: 35-46.
- Kõneprobleemid – keele vale asend ja hambumusanomaalia raskendab hea kõne tekkimist7Smithpeter J, Covell D. 2010. Relapse of anterior open bites treated with ortodontic appliances with and without orofacial myofunctional therapy. American Journal of Orhodontics and Dentofacial Orthopedics 137: 605-614. 6Benkert KK. 1997. The effectiveness of orofacial myofunctional therapy in improving dental occlusion. International Journal of Orofacial Myology 23: 35-46.
- Uneaegsed hingamishäired – öösel kokku vajunud hingamisteed takistavad aju hapnikuga varustamist8Guimaraes KC, Drager LF, Genta PR, Marcondes BF, Lorenzi-Filho G. 2009. Effects of oropharyngeal exercises on patients with moderate obstructive sleep apnea syndrome. Am J Respir Crit Care Med 179: 962-966.
- Välimuse muutus – ebaõigest rühist ja hambumusanomaaliast tingitud nähtav välimuse muutus9Muñoz ICL, Orta PB. 2014. Comparison of cephalometric patterns in mouth breathing and nose breathing children. International Journal of Pediatric Otorhinolaryngology 78: 1167–1172. 10Faria PTM, Ruellas ACO, Matsumoto MAN, Anselmo-Lima WT, Pereira FC. 2002. Dentofacial morphology of mouth breathing children. Braz Dent J 13 (2): 129-132.

Suuhingamise põhjustest
Enamasti on suuhingamise põhjuseks suurenenud adenoidid ja/või kurgumandlid või hoopis erinevad allergiad3Jefferson Y. 2009. Mouth breathing: Adverse effects on facial growth, health, academics, and behavior. Growth and Development January/February 18-25.. Kui adenoidid, mandlid kirurgiliselt eemaldada, siis paljudel juhtudel jääb ilma müofunktsionaalse teraapiata suu kaudu hingamise harjumus alles.
Enne teraapia alustamist kontrollime alati, kas patsient on kurgu-nina-kõrvaarsti juures kontrollis käinud ja kui sagedasti põetakse hingamisteede haigusi, nagu näiteks kõrvapõletikke, nohusid. Kui patsient ei ole kontrollis käinud, tuleks kindlasti seda teha. Kui adenoidid või mandlid vajavad operatiivset sekkumist, tuleb need eemaldada ja peale seda saame ka müofunktsionaalse teraapiaga alustada. Kui takistus ei ole nii suur ja patsient on võimeline ka läbi nina hingama, siis alustame teraapiat juba enne lõikust ning jätkame peale seda.
Mida varem häirele jälile jõuda, seda suurem on võimalus valed harjumused välja juurutada. Ideaalis võiks sümptomitega tegeleda juba lapseeas, sest teismelistel ja täiskasvanutel on suuhingamisest tekkinud muutusi raske korrigeerida.
Kui sa oled suu- või segahingaja, siis saad ühe lihtsa katsega saad teada, kas suuhingamise põhjuseks on harjumus või hoopis reaalne takistus hingamisteedes: hinga nina kaudu 20 korda sisse ja välja. Kui sa saad sellega hakkama, siis hingamisel ei ole ees füüsilist takistust ja suuhingamine on põhjustatud harjumusest.
Suuga seotud valed harjumused
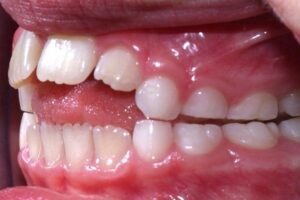
Suuga seotud valed harjumused on sõrme, pöidla, huulte ja põskede imemine. Samuti küünte närimine, hammaste krigistamine, luti või lutipudeli liiga pikk kasutusaeg11Aznar T, Galán AF, Marín I, Domínguez A. 2006. Dental Arch Diameters and Relationships to Oral Habits. The Angle Orthodontist 76: 441-445.. Kõrvaloleval pildil on näha, mis juhtub hammastega, kui lutipudelit on liiga kaua aega kasutatud. Selliseid harjumusi saab teraapiaga edukalt välja harjutada7Smithpeter J, Covell D. 2010. Relapse of anterior open bites treated with ortodontic appliances with and without orofacial myofunctional therapy. American Journal of Orhodontics and Dentofacial Orthopedics 137: 605-614 17Benkert KK. 1997. The effectiveness of orofacial myofunctional therapy in improving dental occlusion. International Journal of Orofacial Myology 23: 35-46..

Pöidla ja luti imemisest tingituna surutakse eesmisi ülemisi hambaid pidevalt ette poole ja suulage üles11Aznar T, Galán AF, Marín I, Domínguez A. 2006. Dental Arch Diameters and Relationships to Oral Habits. The Angle Orthodontist 76: 441-445.. Kui pöidlaimejale suulakke vaadata, on seal selgelt pöidla kuju näha. Kõrvaloleval pildil on vasakpoolne normaalne hambakaar, paremal pool pöidlaimeja hambakaar.
Kinnine keelekida
Normaalsed keelekidad võimaldavad keelel piisavalt liikuda, et keel saaks moodustada erinevaid keeletipu häälikuid, näiteks r, l t ja n, ning lasevad keelel suus olla õiges asendis – kui suu on suletud, siis keel toetab kõvale suulaele. Järgnevalt on näited normaalsest keelekidast.
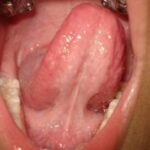


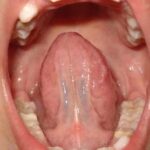
Kinniste keelekidadega patsientide keel paikneb rahuolekus enamasti suu põhjas. Keel ei liigu piisavalt, häiritud võib olla mõningate häälikute hääldus, enamasti r12Fabbie P, Kundel L, Vitruk P. 2016. Tongue‐tie functional release. Dent Sleep Practice Winter 2016;40–45. Imikutel on häiritud rinna imemine13Ricke LA1, Baker NJ, Madlon-Kay DJ, DeFor TA. 2005. Newborn tongue-tie: prevalence and effect on breast-feeding. J Am Board Fam Pract. 2005 Jan-Feb;18(1):1-7.. Järgnevatelt piltidelt on näha keelekidad, mis hoiavad keelt kindlalt kinni ega lase keelel õigesti funktsioneerida. Need kidad vajavad kindlasti lõikust. Lõikusega vabastatakse osa kidast, et see ei oleks enam kinnine ja annaks võimaluse keelel vabamalt liikuda.


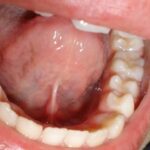
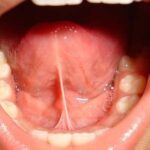
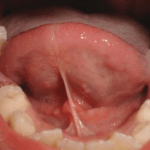
Keelekida lõikamise lahutamatu osa on müofunktsionaalne teraapia12Fabbie P, Kundel L, Vitruk P. 2016. Tongue‐tie functional release. Dent Sleep Practice Winter 2016;40–45. Kui peale lõikust ei saa keel õiget treeningut, siis kida armistub ja jätab keelele liiga lühikese liikumismaa. Samuti aidatakse müofunktsionaalse teraapiaga treenida keele lihaseid, mis tänu lõikusele nüüd alles ennast õigel määral rakendada saavad.
Kontrolli ise, kas sinu keelekida on kinnine või mitte:
- Kus keel puhkeolekus asetseb? Keel ei tohiks asetseda suu põhjas, vaid peaks toetuma suulakke.
- Kas keele tippu tekib südamekujutis või keeletipp läheb nagu kaheks, tekib nii-öelda „ussikeel“? Viimased viitavad kinnisele keelekidale.
- Kas ja kui palju sa suudad keelt sirgelt suust välja sirutada? Sageli kaardub kinnine keelekida kas alla või üles ja seetõttu ei saa keelt sirgelt hoida. Mõnikord ei suudeta ka keelega laksutada ehk „hobuse kappamise häält“ teha.
Keele vale asend neelamisel või rääkimisel
Osa inimesi suruvad neelamisel või rääkimisel keele hammaste vahele või külgedele7Smithpeter J, Covell D. 2010. Relapse of anterior open bites treated with ortodontic appliances with and without orofacial myofunctional therapy. American Journal of Orhodontics and Dentofacial Orthopedics 137: 605-614. Enamasti avaldub see s-hääliku hääldamisel, kuid ka t-, n- ja l-hääliku hääldamisel võib keel hammaste vahele tulla.



Keele vale asend võib tuleneda juba eelpool mainitud keelekidast – kinnine keelekida ei lase keelel õiges asendis suus olla. Mõnikord on keele vale asend seotud ka suuhingaja harjumusest: kui keel on õiges kohas ehk suulaes, siis on väga raske läbi suu hingata. Harjutustega saab seda kõike parandada, müofunktsionaalne teraapia aitab7Smithpeter J, Covell D. 2010. Relapse of anterior open bites treated with ortodontic appliances with and without orofacial myofunctional therapy. American Journal of Orhodontics and Dentofacial Orthopedics 137: 605-614.
Suurenenud süljevoolus

Ka suurenenud süljevoolusega klientide puhul tuleks tõstatada küsimus, kas oleks vajalik müofunktsionaalne teraapia14Silvestre-Rangil J, Silvestre FJ, Puente-Sandoval A, Requeni-Bernal J, Simo-Ruiz M. 2011. Clinical-therapeutic management of drooling: review and update. Medicina Oral Patologia Oral Y Cirugia Bucal 16: 763-766.. Üleliigne süljevoolus võib olla tekkinud sellest, et lihastoonus langenud või väga madal.
Grimassid neelamisel
Grimassid neelamisel või kompensatoorsed liigutused neelamisel võivad samuti viidata müofunktsionaalse teraapia vajadusele1Zaghi S, Valcu‐Pinkerton S, Jabara M jt. 2019. Lingual frenuloplasty with myofunctional therapy: Exploring safety and efficacy in 348 cases. Laryngoscope Investig Otolaryngol. 2019 Oct; 4(5): 489–496.. Kui neelamiseks vajalikud lihased ei tööta õigesti, siis on millegagi vaja kompenseerida või kaasa aidata, et sülg, vedelikud ja söök saaksid alla neelatud. Nii võibki neelamisel märgata silmade kinni pigistamist, liigset pinget lõuas, pea ette kallutamist. Kui kaasliigutusi esineb, siis tasub ka neelamist kontrollida, kas neelamismuster on õige.
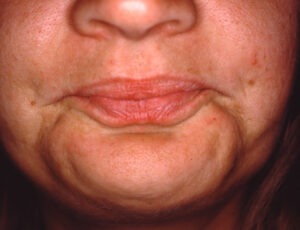
Hingamisprobleemid öisel ajal
Loetletud olukordades tuleks kindlasti unearstidega koostööd teha. Unekliinikus kontrollitaks häire tõsidust ja sealtpoolt määratakse ravi, mida saab müofunktsionaalse teraapiaga toetada8Guimaraes KC, Drager LF, Genta PR, Marcondes BF, Lorenzi-Filho G. 2009. Effects of oropharyngeal exercises on patients with moderate obstructive sleep apnea syndrome. Am J Respir Crit Care Med 179: 962-966. 19Comacho M, Certal V, Abdullatif J jt. 2015. Myofunctional Therapy to Treat Obstructive Sleep Apnea: A Systematic Review and Meta-analysis. Sleep. 2015; 38(5):669-75..
Alalõualiigese häired

Lõualiiges ehk temporomandibulaarliiges on inimese kõige sagedamini töös olev liiges. Ööpäeva jooksul liigub see ligikaudu 2000 korda: kõnelemisel, mälumisel, neelamisel ja norskamisel17Durham J, Newton-John TRO, Zakrzewska JM. 2015. Temporomandibular disorders. BMJ 2015;350:h1154.. Liigese ülekoormust võivad põhjustada hammaste krigistamine, hambumushäired, samuti ka näiteks emotsionaalne pingeseisund või närimiskummi pidev mälumine18Fillingim RB, Ohrbach R, Greenspan JD jt. 2013. Psychological factors associated with development of TMD: the OPPERA Prospective Cohort Study. J Pain 2013;14(12 suppl):T75–90..
Igasugused prõksud, naksud või liigesest välja käiv alalõug viitavad funktsiooni häirele. Seetõttu ka vajadusele müofunktsionaalse terapeudi pilguga üle vaatamisele15Cortese SG, Biondi AM. 2009. Relationship between dysfunctions and parafunctional oral habits, and temporomandibular disorders in children and teenagers. Archivos Argentinos de Pediatria 107: 134-138..Kokkuvõtteks - mida teha, et toetada näopiirkonna arengut?
- Hinga vabalt ja rahulikult läbi nina
- Toeta keelt puhkeolekus suulaele, hoia huuled kergelt suletud
- Väldi kahjulikke harjumusi – näiteks pöidla imemine või küünte närimine
- Pöördu müofunktsionaalse terapeudi poole, kui sul on siin lehel toodud murede lahendamisel abi vaja
- Zaghi S, Valcu‐Pinkerton S, Jabara M jt. 2019. Lingual frenuloplasty with myofunctional therapy: Exploring safety and efficacy in 348 cases. Laryngoscope Investig Otolaryngol. 2019 Oct; 4(5): 489–496.
- Schievano D, Rontani RMP, Berzin F. 1999. Influence of myofunctional therapy on the perioral muscles. Clinical and electromyographic evaluations. Journal of oral rehabilitation 26 (7): 564-569.
- Jefferson Y. 2009.Mouth breathing: Adverse effects on facial growth, health, academics, and behavior. Growth and Development January/February 18-25.
- Conti PB, Sakano E, Ribeiro MA, Schivinski CI, Ribeiro JD. 2011. Assessment of the body posture of mouth-breathing children and adolescents. J Pediatr (Rio J) 87 (4): 357-363.
- Al-Awadi RN, Al-Casey M. 2013. Oral health status, salivary physical properties and salivary Mutans Streptococci among a group of mouth breathing patients in comparison to nose breathing. J Bagh College Dentistry 25: 152-159.
- Benkert KK. 1997. The effectiveness of orofacial myofunctional therapy in improving dental occlusion. International Journal of Orofacial Myology 23: 35-46.
- Smithpeter J, Covell D. 2010. Relapse of anterior open bites treated with ortodontic appliances with and without orofacial myofunctional therapy. American Journal of Orhodontics and Dentofacial Orthopedics 137: 605-614.
- Guimaraes KC, Drager LF, Genta PR, Marcondes BF, Lorenzi-Filho G. 2009. Effects of oropharyngeal exercises on patients with moderate obstructive sleep apnea syndrome. Am J Respir Crit Care Med 179: 962-966.
- Muñoz ICL, Orta PB. 2014. Comparison of cephalometric patterns in mouth breathing and nose breathing children. International Journal of Pediatric Otorhinolaryngology 78: 1167–1172.
- Faria PTM, Ruellas ACO, Matsumoto MAN, Anselmo-Lima WT, Pereira FC. 2002. Dentofacial morphology of mouth breathing children. Braz Dent J 13 (2): 129-132.
- Aznar T, Galán AF, Marín I, Domínguez A. 2006. Dental Arch Diameters and Relationships to Oral Habits. The Angle Orthodontist 76: 441-445.
- Fabbie P, Kundel L, Vitruk P. 2016. Tongue‐tie functional release. Dent Sleep Practice Winter 2016;40–45.
- Ricke LA1, Baker NJ, Madlon-Kay DJ, DeFor TA. 2005. Newborn tongue-tie: prevalence and effect on breast-feeding. J Am Board Fam Pract. 2005 Jan-Feb;18(1):1-7.
- Silvestre-Rangil J, Silvestre FJ, Puente-Sandoval A, Requeni-Bernal J, Simo-Ruiz M. 2011. Clinical-therapeutic management of drooling: review and update. Medicina Oral Patologia Oral Y Cirugia Bucal 16: 763-766.
- Cortese SG, Biondi AM. 2009. Relationship between dysfunctions and parafunctional oral habits, and temporomandibular disorders in children and teenagers. Archivos Argentinos de Pediatria 107: 134-138.
- McKeown P, Macaluso M. 2017. Mouth Breathing: Physical, Mental and Emotional Consequences. Oral Health. March, 2017.
- Durham J, Newton-John TRO, Zakrzewska JM. 2015. Temporomandibular disorders. BMJ 2015;350:h1154.
- Fillingim RB, Ohrbach R, Greenspan JD jt. 2013. Psychological factors associated with development of TMD: the OPPERA Prospective Cohort Study. J Pain 2013;14(12 suppl):T75–90.
- Comacho M, Certal V, Abdullatif J jt. 2015. Myofunctional Therapy to Treat Obstructive Sleep Apnea: A Systematic Review and Meta-analysis. Sleep. 2015; 38(5):669-75..